2020
45
Autores:
Sochog
Instituciones:
Olivia Hernández B.1, Magdalena Honorato S.2,3, María Carolina Silva G.3,4, Álvaro Sepúlveda-Martínez4 Javiera Fuenzalida C.5 Fernando Abarzúa C.6,7, Sofía Von Bischhoffshausen P.2, Nereida Morales M.8, Paz García24, María Ignacia Oyarce M.9, Gérica Marcano C10, Angélica Díaz R.11, Rafael Valdés V.12, Pamela Vallejos R.13, Cristóbal Jacobsen C.14, Francisca De Jourdan H.15, Rosa Barrios R.16, Andrea Vega B.17, Trinidad García-Huidobro M.18, Francisca Niemann P.19, Ulises Guajardo B.20, Javier Fuentealba L.21, Dominique Agurto G.22, Pamela Sanhueza G.23, Jorge Carrillo T.2,3, Juan Pedro Kusanovic P.5,24, Grupo GESTACOVID*.
1 Servicio Obstetricia y Ginecología, Hospital Clínico Félix Bulnes, Santiago.
2 Unidad de Obstetricia, Unidad de Gestión de la Mujer y el Recién Nacido, Hospital Padre Hurtado, Santiago.
3 Departamento de Ginecología y Obstetricia, Facultad de Medicina, Clínica Alemana-Universidad del Desarrollo, Santiago, Chile
4 Unidad de Medicina Materno-Fetal, Departamento de Obstetricia y Ginecología Hospital Clínico, Universidad de Chile, Santiago.
5 Departamento de Obstetricia. División de Obstetricia y Ginecología Escuela de Medicina, Pontificia Universidad Católica de Chile, Santiago.
6 Servicio Medicina Materno-Fetal, Hospital Regional de Temuco, Temuco.
7 Servicio Obstetricia y Ginecología, Clínica Alemana de Temuco, Temuco.
8 Servicio de Obstetricia y Ginecología, Hospital El Pino, Santiago.
9 Servicio de Obstetricia y Ginecología, Hospital El Carmen Dr. Luis Valentín Ferrada, Santiago.
10 Servicio de Obstetricia y Ginecología, Hospital de Iquique Dr. Ernesto Torres Galdames, Iquique.
11 Servicio de Obstetricia y Ginecología, Hospital Santiago Oriente Dr. Luis Tisné Broussé, Santiago.
12 Servicio de Obstetricia y Ginecología, Clínica Santa María, Santiago.
13 Servicio de Obstetricia y Ginecología, Hospital San Juan de Dios de Curicó, Curicó.
14 Servicio de Obstetricia y Ginecología, Hospital San Pablo de Coquimbo, Coquimbo.
15 Servicio de Obstetricia y Ginecología, Hospital Regional de Rancagua Libertador Bernardo O´Higgins, Rancagua.
16 Servicio de Obstetricia y Ginecología, Hospital Regional de Arica Dr. Juan Noé Crevani, Arica.
17 Servicio de Obstetricia y Ginecología, Hospital Base San José de Osorno, Osorno.
18 Servicio de Obstetricia y Ginecología, Hospital Base de Valdivia, Instituto de Obstetricia y Ginecología Universidad Austral, Valdivia.
19 Servicio de Obstetricia y Ginecología, Hospital de Puerto Montt Dr. Eduardo Schütz Schroeder, Puerto Montt.
20 Servicio de Obstetricia y Ginecología, Clínica Universidad de los Andes, Departamento de Obstetricia, Ginecología y Biología de la Reproducción, Facultad de Medicina, Universidad de los Andes, Santiago.
21 Servicio de Obstetricia y Ginecología, Hospital Regional de Copiapó, Copiapó.
22 Servicio de Obstetricia y Ginecología, Hospital de Linares, Linares.
23 Servicio de Obstetricia y Ginecología, Hospital Provincial de Ovalle Dr. Antonio Tirado Lanas, Ovalle.
24 Servicio de Obstetricia y Ginecología, Centro de Investigación e Innovación en Medicina Materno-Fetal (CIMAF), Hospital Sótero del Río, Santiago.
Correspondencia: Dr. Jorge Carrillo T.
Email del autor: jcarrillo@alemana.cl jct@vtr.net
Tipo de documento:
Artículo de investigaciónCOVID 19 y embarazo en Chile: Informe preliminar del estudio multicéntrico GESTACOVID
Contenido del documento:
INTRODUCCIÓN
La nueva enfermedad por Coronavirus (COVID-19) es la tercera propagación documentada de un coronavirus animal en humanos que ha resultado en una pandemia1. Las anteriores epidemias causadas por β-coronavirus zoonóticos, SARS-CoV y MERS-CoV, que comparten similitudes con SARS-CoV-2 en la estructura genética de los β-coronavirus, reportaron tasas de letalidad materna de 10% y 37% respectivamente, en las que la morbimortalidad materna y perinatal no estuvo exenta2-3.
Los cambios adaptativos fisiológicos, mecánicos e inmunológicos en el embarazo sitúan a las gestantes en condición de susceptibilidad a contraer infecciones respiratorias, las que pueden progresar a una insuficiencia respiratoria aguda grave. La evidencia disponible sugiere que la interrupción de la gestación reduce de manera inmediata un 28% de los requerimientos de oxígeno, lo que facilitaría la reanimación y estabilización materna en el contexto de una falla respiratoria4-8.
En la actual pandemia, existe creciente evidencia en relación con el efecto de COVID-19 en el embarazo. Una revisión sistemática reciente 9 reporta una tasa de embarazadas sintomáticas del 67%, siendo fiebre, tos y malestar general los síntomas más frecuentes en un 61%, 38 y 30% respectivamente y sólo un 12% de las embarazadas se presentó con disnea. La tasa de admisión a Unidades de Pacientes Críticos (UPC) se comunica entre un 3-4%9, y entre 1,3 a 1,4% se presentaron con patología crítica9,10.
La evidencia actual es limitada respecto a la tasa de transmisión vertical. Las cifras de recién nacidos con PCR positiva oscilan entre 0 y 5% 9; sin embargo, los reportes son heterogéneos en cuanto al momento de la toma del examen, por lo que no se puede descartar de manera definitiva una transmisión horizontal 9-11.
En nuestro país aún no existen datos publicados de pacientes embarazadas con COVID-19, lo que nos impide conocer el tipo de complicaciones y la frecuencia con que pueden afectar a nuestras pacientes. Por lo anterior, surge la iniciativa de crear la red colaborativa GESTACOVID, un estudio multicéntrico que agrupa a diversas maternidades tanto de instituciones públicas y privadas, que podrá caracterizar el comportamiento de este virus en las embarazadas de nuestro país.
El objetivo del presente estudio es dar a conocer un informe preliminar de GESTACOVID, informando la proporción de infectadas que requieren manejo en UPC, factores de riesgo asociados y resultados perinatales a la fecha.
MATERIAL Y MÉTODOS
Diseño del estudio
El estudio GESTACOVID es una cohorte multicéntrica descriptiva que incluye embarazadas y puérperas hasta el día 42 con diagnóstico de infección por SARS-CoV-2, que cuenta con la aprobación de los Comités Éticos Científicos (CEC) locales o del Director(a) de la institución y programado para ser realizado entre Marzo de 2020 y Marzo de 2021. La presente comunicación busca dar a conocer cifras preliminares del estudio, incluyéndose datos de 23 instituciones de nuestra red de hospitales y clínicas de Chile, con información disponible de los primeros meses del estudio. Dado que la información para este estudio acotado fue recolectada sin acceso directo a las pacientes y eliminando la información sensible y anonimizada al entregarla a los investigadores para un análisis de data agregada, no se requirió consentimiento de las pacientes.
Las variables incluidas fueron: características demográficas al momento del diagnóstico de la infección [edad, índice de masa corporal (IMC)], patología crónica [hipertensión arterial (HTA) crónica, diabetes mellitus (DM)], características clínicas de la enfermedad COVID-19 [indicación del hisopado para PCR (tamizaje universal al hospitalizar para estudio, para interrupción del embarazo o en trabajo de parto; contacto de paciente sospechoso; pacientes sintomáticas), síntomas al diagnóstico, necesidad de hospitalización, ingreso a Unidad de Paciente Crítico (UPC)], características perinatales y neonatales incluyendo vía del parto, edad gestacional al parto, asociación con infección por SARS-CoV-2, prematuridad, peso del neonato, diagnóstico de pequeño para la edad gestacional (PEG), tamizaje y resultado de RT-PCR en neonatos, morbilidad materna grave y presencia de muerte materna o neonatal. Todas las variables fueron almacenadas en una planilla Excel (Microsoft 365, Microsoft, Redmon, WA, USA) local anonimizada y protegida para su posterior fusión previo al análisis.
Selección de pacientes y definiciones del estudio.
Para el presente estudio se incluyen embarazadas y puérperas en seguimiento hasta el día 42, con el diagnóstico de infección por SARS-CoV-2, realizado mediante Reverse Transcription-Polymerase Chain Reaction (RT-PCR)12-13 y/o serología que indique enfermedad activa [Inmunoensayo de flujo lateral para IgM e IgG – Lateral Flow Immuno Assay (LFIA) en inglés], o imágenes de tórax características de neumonía por virus SARS-CoV-2 en pacientes sintomáticas, según la clasificación del Consenso de Expertos para informar hallazgos relacionados con COVID-19, de la Sociedad Radiológica de Norteamérica14. Se excluyeron pacientes que tuvieran edad gestacional dudosa o que no tuvieran pruebas de confirmación por serología, PCR o imagenología concordante.
Se considera parto prematuro aquel que ocurre antes de las 37 semanas, y recién nacido pequeño para la edad gestacional (PEG) a todo aquel con un peso de nacimiento bajo el percentil 10 de la curva de peso nacional15-17; no se dispuso de información sobre la curva de crecimiento o el Doppler fetal antes del nacimiento.
Análisis estadístico
Las variables categóricas son expresadas como proporciones. La distribución de las variables continuas es analizada con la prueba Shapiro-Wilk, siendo expresadas como media ± desviación estándar o mediana (rango intercuartil) para aquellas con distribución normal o no paramétrica, respectivamente. Para la comparación de proporciones se realiza la prueba chi cuadrado o el test exacto de Fisher, según correspondiera. Para dicotomizar la edad materna y el IMC, se obtiene el mejor valor de corte por medio del análisis de curva ROC. La determinación de riesgo se realiza por medio de una regresión logística simple, expresándose como Odds Ratio (IC 95%). Para todos los análisis se considera como significativo un valor p<0.05. Para los análisis estadísticos se utilizó el software Stata 16.1 (Statacorp, College Station Texas, USA).
RESULTADOS
Este estudio incluyó 661 pacientes embarazadas y puérperas con el diagnóstico de COVID-19, enroladas desde el 7 de marzo al 6 de julio de 2020 en 23 centros de nuestro país (Figura 1), distribuidos entre la zona norte (9%), centro (87%) y sur (4%) (Tabla 1).
Las características demográficas, clínicas y del diagnóstico de COVID-19 de las pacientes incluidas en este estudio se muestran en la Tabla 2. Aproximadamente el 86% de las embarazadas presentó sobrepeso u obesidad al momento del diagnóstico, un 5% eran hipertensas crónicas y un 3% diabéticas pregestacionales. La mayoría de las pacientes fueron diagnosticadas en el tercer trimestre y sólo un 6% durante el puerperio (Tabla 2).
Un 51% de las embarazadas fue estudiada por sintomatología sugerente de COVID-19, el 10% tuvo el examen por ser contacto directo de un paciente COVID-19 y un 39% como parte del cribado universal al ingreso para estudio en Alto Riesgo Obstétrico, para interrupción programada del embarazo o en trabajo de parto (Tabla 3). Los síntomas más frecuentes fueron tos (35%), cefalea (31%), mialgias (30%) y fiebre (29%), siendo significativamente más prevalentes en las pacientes que requirieron hospitalización en comparación con las que tuvieron un manejo ambulatorio. La disnea se presentó en 21% de las pacientes, siendo 22 veces más frecuente en pacientes hospitalizadas que en aquellas con manejo ambulatorio (71% vs 10%; (OR= 22,4 (IC 13,9 – 36,4) (Tabla 3, Figura 2).
En esta cohorte, 129 de 659 pacientes (19%) con infección por SARS-CoV-2 debieron ser hospitalizadas para su manejo, y 47 de las 129 (39%) debieron ser admitidas a UPC (Tabla 2). Las pacientes hospitalizadas por COVID-19 tuvieron una mayor prevalencia de HTA crónica [10% vs 3%; OR=3,1 (1,5–6,8); p=0,003] y de DM tipo 1 y tipo 2 [7% vs 2%; OR=3,2 (1,3–7,7); p=0,009] que las pacientes manejadas ambulatoriamente. No hubo diferencias significativas en la mediana del IMC entre pacientes que requirieron manejo hospitalizadas por COVID en comparación con las manejadas ambulatoriamente [mediana= 30,5 (27,2 – 37,0) vs. 30,3 (26,7 – 34,4); p=0,2]. Sin embargo, un IMC >40 kg/mt2 se asocia con un riesgo dos veces mayor de requerir manejo hospitalizado [OR=2,4 (1,2 – 4,6); p=0.009]. No hubo diferencias en la mediana del IMC entre las pacientes hospitalizadas en sala básica comparadas con las ingresadas a la UPC.
El antecedente de DM tipo 1 y tipo 2 se asoció con un riesgo tres veces mayor de necesitar hospitalización en una UPC, comparado con las embarazadas sin DM pregestacional [OR=3,5 (0,70 – 22,6); p=0,07]. De hecho, las pacientes que se hospitalizaron eran significativamente mayores que aquellas que no se hospitalizan [mediana: 30,7 años (27,6 – 34,2) vs. 29,6 años (24,8 – 34,4); p=0,027, respectivamente]. Al definir un valor de corte con curva ROC, una edad materna ≥38 años se asocia con un riesgo 3 veces mayor de necesidad de hospitalización en una UPC [OR=3,4 (1,17 – 9,98); p=0,025] que las embarazadas de <38 años.
El resultado perinatal puede verse desplegado en la Tabla 4. La mediana de la edad gestacional al parto y el peso del recién nacido fue de 38,6 semanas y 3270 grs, respectivamente, con una tasa de neonatos PEG de 9%, similar a la población general de embarazadas del país. Aproximadamente la mitad de las pacientes tuvo su parto por cesárea (54%), y 8% de las interrupciones tuvieron como indicación una complicación relacionada con COVID-19 o que a juicio del equipo tratante, la interrupción facilitara el manejo de su patología; no se cuenta con el detalle para este reporte las que para este reporte no fueron detalladas. Hubo 68 partos (16%) antes de las 37 semanas, y la tasa de muerte perinatal fue de 1% (6 casos). Hasta la fecha del envío de esta publicación, 254 de las 661 pacientes (38%) continuaban embarazadas.
De los 389 recién nacidos vivos, 316 tuvieron un resultado del examen de PCR obtenido luego del parto. De esas, 93% (293/316) resultaron negativas, 6% (21/316) positivas y 1% (2/316) no concluyente. De los 21 recién nacidos con una PCR positiva para SARS-CoV-2, 17 provenían de madres identificadas por cribado universal (81%), tres en pacientes sintomáticas (14%) y un caso (5%) en que la madre era contacto estrecho de un paciente COVID-19 (Tabla 5). En 10 casos la prueba se realizó dentro de 12 horas de vida, en 2 casos entre 12 y 24 horas post parto, en 5 casos se realizó más de 48 horas post parto por síntomas sugerentes de COVID-19 de la paciente y en un caso el test se repitió luego de un primer test negativo a las 12-24 hrs del parto, porque la madre estaba sintomática de COVID-19.
DISCUSIÓN
Hallazgos principales del estudio
La presente comunicación es, según nuestra información, la primera iniciativa de un registro multicéntrico nacional que reporta las características clínicas maternas y perinatales de 661 embarazadas o puérperas con diagnóstico de COVID-19.
Hasta hace pocos meses no se tenía antecedentes de la infección provocada por el nuevo coronavirus SASRS-CoV-2 en humanos; por lo tanto, se dispone de poca información en relación con las características de esta enfermedad y su curso natural. Los reportes en pacientes embarazadas y puérperas son aún escasos, y las complicaciones que pueden traer en la gestante y su hijo son todavía poco conocidas. En brotes epidémicos, principalmente documentados en influenza, las embarazadas se comportan como un grupo de alto riesgo para hospitalización, morbilidad grave, e incluso muerte 18-20. Por lo tanto, es de suma importancia conocer el impacto que tiene y tendrá la enfermedad COVID-19 en el embarazo.
El estándar de oro para el diagnóstico de infección por SARS-CoV-2 es la RT-PCR12-13,21. En nuestra serie, el 99% de las pacientes fueron confirmadas a través de PCR en hisopado nasofaríngeo. Este reporte preliminar cuenta con 51% de las pacientes detectadas por ser sintomáticas para COVID-19, y 10% por ser contacto estrecho de un caso confirmado; solo un 39% de nuestra serie fue por cribado universal al hospitalizarse por patología obstétrica, en trabajo de parto, o antes de una interrupción electiva por inducción o cesárea.
El promedio de edad de las pacientes es similar a lo reportado en otras series22. En este reporte, una edad materna ≥38 años otorga un riesgo de tres veces mayor de hospitalización en una UPC, información que puede ser relevante para realizar una vigilancia más estrecha en este grupo de embarazadas. La obesidad y la presencia de comorbilidades han sido factores descritos en otros reportes22,23, siendo la primera una condición señalada como constante y asociada a mayor riesgo de enfermar y de presentar una evolución más grave de la enfermedad, riesgo que se aplica también a la población de embarazadas24-26. En nuestro estudio, la mediana del IMC fue de 30,4, cifra concordante con la tendencia al exceso de peso de nuestra población27. No se apreciaron diferencias significativas entre las pacientes con COVID-19 que requirieron hospitalización y las manejadas ambulatoriamente. Sin embargo, un IMC >40 (obesidad mórbida) otorga un riesgo dos veces mayor de hospitalización.
La prevalencia de DM tipo 1 y 2 e HTA crónica (3% y 5%, respectivamente) es relativamente baja en la serie global; sin embargo, en el grupo de pacientes hospitalizadas, el antecedente de DM tipo 1 y 2 incrementa en tres veces el riesgo de ingreso a UPC, dato clínico a considerar para reforzar la necesidad de cuidado dirigido y confinamiento físico para reducir el riesgo de contagio al máximo; y si requieren hospitalización, para la vigilancia estricta de la evolución de estas pacientes en caso de ingresar inicialmente en una sala básica.
En relación con el cuadro clínico, se advierten diferencias significativas entre la sintomatología de las embarazadas manejadas en forma ambulatoria y las hospitalizadas. Un elemento diferenciador importante es la disnea, presente en el 71% de las hospitalizadas y sólo en el 10% de las que se manejaron en forma ambulatoria. La fiebre estuvo presente en un 29% de las pacientes, pero solamente en 20% de las ambulatorias y 68% en las pacientes con manejo intrahospitalario. La tos está presente en 78% de las hospitalizadas mientras que sólo en el 25% de las ambulatorias. Esto coincide con la literatura que considera cuadros clínicos de mayor severidad según el tipo de síntomas que presenta la paciente 5,23.
Nuestra cohorte registra 123 pacientes que se hospitalizaron. Cuarenta y ocho pacientes presentaron morbilidad materna grave con ingreso a UPC en algún momento de su evolución, lo que representa un 39% de las hospitalizadas. En esta serie no hay muertes maternas por COVID-19. La letalidad ha sido baja en la gran mayoría de los estudios de embarazadas, fluctuando entre 0 y 1%, al igual que el requerimiento de oxigenación por membrana extracorpórea (ECMO)22,23,28. En el estudio UKOSS 21 del Reino Unido, que incluyó 427 embarazadas sintomáticas, el 9% requirió cuidados críticos y <1% recibió ECMO; hubo 5 muertes maternas, lo que representa una tasa de letalidad de 1,2% (IC 95% 0,4–2,7) en gestantes con COVID-19. Esto es la mitad de las tasas de letalidad de esta pandemia reportadas para la población general, pudiendo llegar hasta un 49% en pacientes críticos29. No obstante, con más caudal de información es esperable que estas cifras aumenten, ya que una publicación reciente de Takemoto et al. describe 124 muertes en el embarazo o el postparto en Brasil (tasa reportada de 12%), lo que sobrepasa el total de muertes maternas por COVID-19 en el resto del mundo30.
La tasa de parto prematuro reportada varía entre 15 y 27% en diversas series, dependiendo del porcentaje de pacientes sintomáticas severas que se incluyan 22,23,28,7,31. En esta cohorte, casi el 18% de las pacientes presentó un parto prematuro, y en un tercio de los casos, la indicación fue por enfermedad materna grave por COVID-19. El 54% de los partos fueron por cesárea, coincidiendo con literatura más reciente 32,33, a diferencia de los primeros reportes de China, en que se describió una alta tasa de prematuridad (21%- 47%, la mayoría partos prematuros indicados), con una tasa de cesárea de hasta 93%, siendo 61% de ellas debido a la preocupación por los efectos de COVID-19.34
Hasta el momento, los estudios no han evidenciado de manera clara la presencia del virus en fluidos genitales ni líquido amniótico, por lo que, respecto a la transmisión vertical, la información se limita aún a pocos reportes que sugieren una factibilidad teórica.35 Cabe señalar que no hay criterios uniformes en los diferentes estudios sobre el momento de toma de la muestra nasofaríngea para la PCR, por lo que ha sido difícil diferenciar entre transmisión vertical de la infección de una infección adquirida en el postparto, donde el vector puede ser su madre o el mismo equipo de salud 25,36. La tasa de recién nacidos con PCR positiva para COVID-19 fluctúa entre 1 y 5% 9-11, siendo en nuestra serie de un 6% (21 casos). Llamativo resulta que sólo en tres de los casos la madre estaba sintomática, en el 86% restante el estudio materno fue por tamizaje universal o antecedente de contacto estrecho. La primera experiencia publicada de tamizaje con PCR a todas las pacientes que ingresaron en trabajo de parto (n=215) se publicó en marzo de 2020 en Nueva York. En 33 de ellas la prueba fue positiva para SARS-CoV-2, 4 de ellas con fiebre al ingreso y 29 asintomáticas, lo que representa que un 87% de las pacientes positivas eran asintomáticas y detectadas por tamizaje.25 Esto reafirma la importancia de incorporar el cribado universal materno como estrategia para reducir el riesgo de contagio al personal de salud y al recién nacido en los días posteriores al parto, lo cual ha sido recomendado por diferentes sociedades científicas en nuestro país.37
Fortalezas y debilidades
Entre las fortalezas del presente estudio está su carácter representativo de diferentes centros hospitalarios del país, con diverso nivel de complejidad, condición socioeconómica de la población, comorbilidades y tipo de población migrante, entre otros. Esta información se hace muy necesaria al momento de planificar medidas de prevención, de vigilancia y de intervenciones más eficaces. Las pacientes hospitalizadas representan el grupo de mayor riesgo y esta serie es probablemente representativa de ese subgrupo de embarazadas. También debemos considerar un logro el establecimiento de una red de colaboración directa de las maternidades para producción científica, que tenga impacto en las políticas de salud de nuestra población.
El estudio tiene limitaciones; pensamos que hay un subregistro de gestantes afectadas por COVID-19, ya que la misma pandemia ha hecho que menos embarazadas se acerquen a la atención primaria en el primer y segundo trimestre del embarazo. Asimismo, sin una estrategia de tamizaje universal a todas las embarazadas, muchas pacientes asintomáticas no son reconocidas. La pesquisa de infección con hisopado nasofaríngeo al término no es una conducta homogénea en los centros de salud. Tampoco este estudio solicitó la evaluación del crecimiento ecográfico ni el Doppler fetal, por lo que nuestra cifra de neonatos PEG no se pudo correlacionar con el estatus fetal antenatal. Este es un registro basado en la captación de embarazadas que concurren a atención a los centros de salud por consulta espontánea o para su parto y no basado en población, lo que nos hace considerar estos resultados con prudencia.
Este reporte ejecutivo se ha producido cuando la pandemia aún está en curso, y la limitación asociada a esto debe ser tomada en cuenta. Aún no han tenido su parto 254 pacientes (38%) de la serie, siendo esa información potencialmente relevante. Por lo mismo, la información recogida de los centros ha sido solamente lo esencial; falta disponer de más información de las pacientes graves y críticas, y de la evolución de los recién nacidos, especialmente los que tuvieron una PCR positiva. Lo mismo podemos decir de la información sobre estado socioeconómico y los efectos sociales en la población migrante, de lo que no tenemos información para este reporte.
CONCLUSIÓN
En conclusión, este estudio aporta valiosa información que permite presentar preliminarmente la evolución de la pandemia por SARS-CoV-2 en la población de embarazadas del país. Sus resultados requieren ser estudiados con entusiasmo y a la vez con prudencia: se pueden planear estrategias de pesquisa temprana para reducir la probable infección neonatal. Asimismo, los grupos de embarazadas con edad materna mayor de 38 años, las pacientes diabéticas, hipertensas crónicas y obesas mórbidas deben ser manejadas atentamente y deben ser objeto de mayor investigación. El estudio GESTACOVID contempla aumentar el número de pacientes enroladas e incorporar y evaluar las variables y poblaciones previamente mencionadas en su proyecto final.
REFERENCIAS
- WHO: Coronavirus disease (COVID-2019) situation report 51 https://www.who.int/docs/default-source/coronaviruse/situation-reports/20200311-sitrep-51-covid-19.pdf?sfvrsn=1ba62e57_10
- Wong SF, Chow KM, Leung TN, et al. Pregnancy and perinatal outcomes of women with severe acute respiratory syndrome. Am J Obstet Gynecol. 2004;191(1):292-297.
- Alfaraj SH, Al-Tawfiq JA, Memish ZA. Middle East Respiratory Syndrome Coronavirus (MERS-CoV) infection during pregnancy: Report of two cases & review of the literature. J Microbiol Immunol Infect. 2019;52(3):501-503.
- Mehta N, Chen K, Hardy E, Powrie R. Respiratory disease in pregnancy. Best Pract Res Clin Obstet Gynaecol. 2015;29(5):598-611.
- Graves CR. Pneumonia in pregnancy. Clin Obstet Gynecol. 2010;53(2):329-336.
- Lapinsky SE. Acute respiratory failure in pregnancy. Obstet Med. 2015;8(3):126-132.
- Tomlinson MW, Caruthers TJ, Whitty JE, Gonik B. Does delivery improve maternal condition in the respiratory-compromised gravida? Obstet Gynecol. 1998;91(1):108-111.
- Daily WH, Katz AR, Tonnesen A, Allen SJ. Beneficial effect of delivery in a patient with adult respiratory distress syndrome. Anesthesiology. 1990;72(2):383-386.
- Huntley BJF, Huntley ES, Di Mascio D, Chen T, Berghella V, Chauhan SP. Rates of Maternal and Perinatal Mortality and Vertical Transmission in Pregnancies Complicated by Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-Co-V-2) Infection: A Systematic Review. Obstet Gynecol. 2020.
- Smith V, Seo D, Warty R, et al. Maternal and neonatal outcomes associated with COVID-19 infection: A systematic review. PLoS One. 2020;15(6):e0234187.
- Duran P, Berman S, Niermeyer S, et al. COVID-19 and newborn health: systematic review. Rev Panam Salud Publica. 2020;44:e54.
- Diao B., Wen K., Chen J., Liu Y., et al. Diagnosis of Acute Respiratory Syndrome Coronavirus 2 Infection by Detection of Nucleocapsid Protein. www.medrxiv.org preprint doi: https://doi.org/10.1101/2020.03.07.20032524
- Yang Y, Yang M et al. Evaluating the accuracy of different respiratory specimens in the laboratory diagnosis and monitoring the viral shedding of 2019-nCoV infections. medRxiv 2020.02.11.20021493; doi: https://doi.org/10.1101/2020.02.11.20021493
- Simpson S, Kay F, Abbara S, Bhalla S, Chung JH, Chung M, Henry T, Kanne J, Kligerman S, Ko J, Litt H. Radiological Society of North America Expert Consensus Statement on Reporting Chest CT Findings Related to COVID-19. Endorsed by the Society of Thoracic Radiology, the American College of Radiology, and RSNA. HYPERLINK «C:\\Users\\chepo\\Dropbox\\Research\\GESTA-COVID\\Paper sochog v2\\J»J Thorac Imaging 2020;35(4):219-227.
- Alarcón J, Alarcón Y, Hering E, Buccioni R. Curvas antropométricas de RN chilenos. Rev Chil Pediatr 2008; 79 (4): 364-372.
- Pittaluga PE, Díaz AV, Mena P et al. Curva de crecimiento intrauterino para prematuros entre 23 a 36 semanas de edad gestacional. Rev Chil Pediatr 2002; 73 (2): 135-41
- Milad M, Novoa JM, Fabre J, Samamé M, Aspillaga C. Recomendación sobre Curvas de Crecimiento Intrauterino. Rev Chil Pediatr 2010; 81 (3): 264-274
- Schwartz DA, Graham AL. Potential maternal and infant outcomes from Coronavirus 2019-nCoV (SARS-CoV-2) infecting pregnant women: Lessons from SARS, MERS, and other human coronavirus infections. Viruses. 2020;12:194.
- Baback Gharizadeh, Junqiu Yue, et al. Navigating the Pandemic Response Life Cycle: Molecular Diagnostics and Immunoassays in the Context of COVID-19 Management. IEEE Rev Biomed Eng. 2020 Apr 29.
- Abarzúa F. COVID-19 y Embarazo. Disponible en: URL: https://sochog.cl/archivos/12821.
- Yang Y, Yang M et al. Evaluating the accuracy of different respiratory specimens in the laboratory diagnosis and monitoring the viral shedding of 2019-nCoV infections. medRxiv 2020.02.11.20021493; doi: https://doi.org/10.1101/2020.02.11.20021493
- Khoury R, Bernstein P, Debolt C, et al. Characteristics and Outcomes of 241 Births to Women With Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV-2) Infection at Five New York city Medical Centers. Obstet Gynecol 2020;136(2):273-282.
- Knight M, Bunch K, Vousden N, et al. Characteristics and outcomes of pregnant women admitted to hospital with confirmed SARS-CoV-2 infection in UK: national population based cohort study. BMJ. 2020;369:m2107.
- Ellington, S. Strid P, Tong V, Woodworth K et cols. Characteristics of women of reproductive age with laboratory-confirmed SARS-CoV-2 infection by pregnancy status – United States, January 22-june 7, 2020. MMWR Morb Mortal Wkly Rep 2020;69(25): 769-775.
- Sutton D, Fuchs M, D’Alton M, Goffman D. Universal screening for SARS-CoV-2 in women admited for delivery. N Engl J Med. 2020;382(22):2163-2164.
- Juan J, Gil MM, Rong Z, Zhang Y, Yang H, Poon LC. Effect of coronavirus disease 2019 (COVID-19) on maternal, perinatal and neonatal outcome: systematic review. Ultrasound Obstet Gynecol. 2020;56(1):15-27.
- Araya M, Padilla O, Garmendia ML, Atalah E, Uauy R. Obesidad en mujeres chilenas en edad fértil. Rev Med Chile 2014; 142 (11):1440-1448.
- Kayem G, Lecarpentier C, Deruelle P, et al. A snapshot of the Covid-19 pandemic among pregnant women in France. J Gynecol Obstet Hum Reprod 2020;49(7):101826..
- Zunyou Wu, Jennifer M. McGoogan. Characteristics of and Important Lessons From the Coronavirus Disease 2019 (COVID-19) Outbreak in China. Summary of a Report of 72 314 Cases From the Chinese Center for Disease Control and Prevention. JAMA. 2020;323(13):1239-1242.
- Takemoto M, O Menezes M, Andreucci C, et al. The tragedy of COVID-19 in Brazil: 124 maternal deaths and counting. Int J Gynaecol Obstet 2020. doi: 10.1002/ijgo.13300
- Liu Y, Chen H, Tang K, Guo Y. Clinical manifestations and outcomes of SARS-CoV-2 infection during pregnancy. J Infect. 2020 Mar 4. doi: 10.1016/j.jinf.2020.02.028.
- Mullins E. et al. Coronavirus in pregnancy and delivery: rapid review. Ultrasound Obstet Gynecol 2020; 55: 586–592.
- Liu H, Liu F, Li J et al. Clinical and CT imaging features of the COVID-19 pneumonia: focus on pregnant women and children. J Infect 2020;80(5):e7-e13.
- Guan W, Ni Z, Hu Y, et al. Clinical Characteristics of Coronavirus Disease 2019 in China. Mar 24 2020. N Engl J Med 2020;382(18):1708-1720.
- Coronavirus (COVID-19) infection in pregnancy. Information for healthcare professionals. 4 June 2020. Disponible en: URL: https://www.rcog.org.uk/globalassets/documents/guidelines/2020-06-04-coronavirus-covid-19-infection-in-pregnancy.pdf
- Schwartz D. An analysis of 38 pregnant women with Covid-19, their newborn infants and maternal fetal transmission of SARS-CoV-2: maternal coronavirus infections and pregnancy outcomes. Arch Pathol Lab Med. 2020 Mar 17. doi: 10.5858/arpa.2020-0901-SA.
- Diagnóstico SARS-CoV-2 para embarazadas en situación de parto. Documento conjunto SOCHOG – SOCHINF – SCAI mayo 22, 2020 https://sochog.cl/wp-content/uploads/2020/05/Concenso-2.0.pdf
FIGURAS Y TABLAS
Figura 1. Mapa de las instituciones participantes en la presente publicación (n=23).
Figura 2. Gráfico de representación de síntomas principales mediante un diagrama de efectos o forest plot, entre pacientes hospitalizadas y ambulatorias).
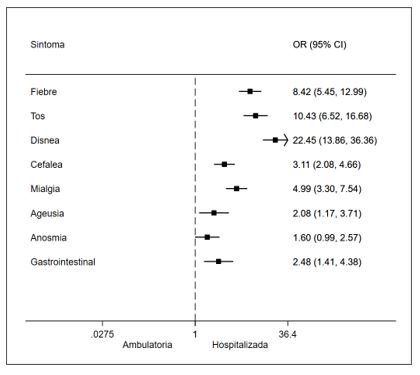
Tabla 1. Distribución de las embarazadas con COVID-19 según institución y motivo de estudio.
| Institución | Cribado universal
% (n) |
Contacto directo
% (n) |
Sintomáticas
% (n) |
Total global
% (n) |
| ZONA NORTE | ||||
| Hospital de Arica | 14% (1) | 43% (3) | 43% (3) | 1% (7) |
| Hospital de Iquique | 15% (6) | 28% (11) | 57% (23) | 6% (40) |
| Hospital de Copiapó | 100% (3) | 0 | 0 | 0,4% (3) |
| Hospital de Ovalle | 100% (3) | 0 | 0 | 0,4% (3) |
| Hospital de Coquimbo | 37,5% (3) | 37,5% (3) | 25% (2) | 1% (8) |
| ZONA CENTRO | ||||
| Hospital Clínico U. de Chile | 66% (27) | 2% (1) | 32% (13) | 6% (41) |
| Hospital El Carmen | 21% (11) | 4% (2) | 75% (40) | 8% (53) |
| Hospital El Pino | 52% (36) | 4% (3) | 44% (30) | 10% (69) |
| Hospital Félix Bulnes | 76% (96) | 5% (6) | 19% (24) | 19% (126) |
| Hospital Luis Tisné | 13% (2) | 6% (1) | 81% (13) | 2% (16) |
| Hospital Padre Hurtado | 28% (21) | 12% (9) | 60% (45) | 11% (75) |
| Hospital Sótero del Río | 3% (2) | 9% (6) | 88% (57) | 10% (65) |
| Red de Salud UC-Christus | 39% (15) | 8% (3) | 53% (20) | 6% (38) |
| Clínica Alemana de Santiago | 4% (2) | 20% (9) | 76% (34) | 7% (45) |
| Clínica Santa María | 81% (13) | 13% (2) | 6% (1) | 2% (16) |
| Clínica U. de Los Andes | 29% (2) | 14% (1) | 57% (4) | 1% (7) |
| Hospital de Rancagua | 25% (2) | 0 | 75% (6) | 2% (8) |
| Hospital de Curicó | 17% (2) | 25% (3) | 58% (7) | 2% (12) |
| Hospital de Linares | 0 | 100% (1) | 0 | 100% (1) |
| ZONA SUR | ||||
| Clínica Alemana de Temuco | 72% (5) | 14% (1) | 14% (1) | 1% (7) |
| Hospital Base de Valdivia | 0 | 43% (3) | 57% (4) | 1% (7) |
| Hospital de Osorno | 0 | 0 | 100% (7) | 1% (7) |
| Hospital de Puerto Montt | 72% (5) | 14% (1) | 14% (1) | 1% (7) |
| Total Global | 39% (257) | 10% (69) | 51% (335) | 100% (661) |
Tabla 2. Características demográficas, clínicas y del diagnóstico de COVID-19 de la población en estudio (n=661).
| Característica | Mediana (RI) – % (n/N) |
| Edad materna (años) | 29,9 (25,2 – 34,4) |
| Patología crónica:
DM tipo 1 y 2 HTA crónica |
3% (22/660) 5% (31/660) |
| IMC (kg/m2) | 30,4 (26,7 – 34,5) |
| Estado nutricional al diagnóstico:
Bajo peso Normal Sobrepeso Obesidad |
0,2% (1/598) 13,8% (83/598) 33% (200/598) 53% (314/598) |
| EG al diagnóstico (semanas) | 34,6 (26,6 – 38,3) |
| Diagnóstico:
1er trimestre 2do trimestre 3er trimestre Puerperio |
8% (52/661) 18% (119/661) 68% (450/661) 6% (40/661) |
| Forma de diagnóstico:
PCR hisopado TAC/Rx de tórax compatible Serología |
99% (655/661) 0,8% (5/661) 0,2% (1/661) |
| Hospitalización por COVID:
Sala básica UPC |
19% (123/659)
61% (75/123) 39% (48/123) |
| Embarazo en curso | 38% (251/661) |
EG: edad gestacional; DM: diabetes mellitus; HTA: hipertensión arterial. Variables continuas expresadas en mediana (rango intercuartil); variables categóricas expresadas en % (n/N).
Tabla 3. Frecuencia de los signos y síntomas de pacientes embarazadas con infección por SARS-CoV-2, en forma global y según manejo de la patología.
| Síntomas y Signos | Global
(n = 659)† |
Manejo ambulatorio
(n = 536) |
Manejo hospitalizada
(n = 123) |
Valor p* |
| Tos | 35% (232) | 25% (136) | 78% (96) | <0,0001 |
| Mialgia | 31% (207) | 24% (131) | 62% (76) | <0,0001 |
| Cefalea | 30% (202) | 26% (138) | 52% (64) | <0,0001 |
| Fiebre | 29% (193) | 20% (109) | 68% (84) | <0,0001 |
| Disnea | 21% (139) | 10% (52) | 71% (87) | <0,0001 |
| Anosmia | 18% (117) | 16% (88) | 24% (29) | 0,052 |
| Ageusia | 10% (63) | 8% (44) | 16% (19) | 0,01 |
| Síntomas GI | 9% (62) | 7% (41) | 17% (21) | 0,001 |
GI: gastrointestinal. Datos expresados en n° % (n). †La información de los síntomas no se encuentra disponible en dos casos. *Comparación de proporciones en pacientes con manejo ambulatorio versus hospitalizadas (test chi2).
Tabla 4. Resultados maternos y perinatales de las pacientes que presentaron infección por SARS-CoV-2 durante el embarazo.
| Resultados maternos y perinatales | % (n) – mediana (RIQ). |
| Vía del parto (n=391):
Vaginal espontáneo Instrumental Cesárea Sin información |
42.8% (174) 1% (4) 51,4% (209) 1% (4) |
| Abortos | 4% (16) |
| Edad gestacional al parto (semanas) | 38.6 (37.3 – 39.6) |
| Parto prematuro (< 37 semanas) | 17% (68) |
| Interrupción por COVID-19 | 8% (33) |
| Morbilidad materna grave | 12% (49) |
| Peso del RN (gramos) | 3270 (2830 – 3600) |
| RN PEG | 9% (38) |
| PCR (+) recién nacido | 5% (21) |
| Muerte perinatal | 1% (6) |
RN: recién nacido; PEG: pequeño para la edad gestacional. Datos expresados en % (n) o mediana (rango intercuartil).
Tabla 5. Características de los partos de mujeres con COVID-19 cuyos recién nacidos tuvieron una PCR positiva para SARS-CoV-2 durante las primeras 72 horas del parto.
| N° caso | EG al diagnóstico | Indicación del estudio | Momento de toma PCR desde el parto (hrs) | EG al
parto |
Vía del parto | Peso del
RN |
| 1 | 33+6 | Cribado | 0-12 | 34+1 | Vaginal | 2435 |
| 2 | 39+4 | Cribado | >48 | 39+5 | Cesárea | 3870 |
| 3 | 38+1 | Cribado | 0-12 | 38+1 | Cesárea | 3066 |
| 4 | Puérpera | Sintomática | s/d | 38+1 | Cesárea | 3730 |
| 5 | 38+5 | Cribado | 0-12 | 38+5 | Cesárea | 3428 |
| 6 | 38+5 | Cribado | 0-12 | 39+1 | Cesárea | 3500 |
| 7 | 39+4 | Cribado | 0-12 | 40+0 | Vaginal | 3282 |
| 8 | 38+1 | Cribado | 12-24 | 38+1 | Cesárea | 4345 |
| 9 | 39+1 | Cribado | 12-24 | 39+1 | Vaginal | 3715 |
| 10 | Puérpera | Contacto | 0-12 | 38+4 | Cesárea | 3500 |
| 11 | 37+6 | Cribado | s/d | 37+6 | Cesárea | 3100 |
| 12 | 40+3 | Cribado | 0-12 | 40+4 | Cesárea | 4115 |
| 13 | 40+0 | Cribado | >48 | 40+0 | Vaginal | 3745 |
| 14 | Puérpera | Cribado | 0-12 | 38+5 | Vaginal | 3810 |
| 15 | 40+0 | Cribado | >48 | 40+0 | Cesárea | 3800 |
| 16 | Puérpera | Cribado | >48 | 38+5 | Vaginal | 2590 |
| 17 | 41+0 | Cribado | 0-12 | 41+0 | Cesárea | 3934 |
| 18 | 35+6 | Cribado | s/d | 35+6 | Cesárea | 2504 |
| 19 | 39+2 | Sintomática | s/d | 39+3 | Cesárea | 3345 |
| 20 | 38+1 | Sintomática | >48 | 38+2 | Cesárea | 3475 |
| 21 | 32+0 | Cribado | 0-12 | 35+1 | Cesárea | 2650 |
EG: edad gestacional; RN: recién nacido.

Anthara Soto Z. (Hospital de Copiapó)
Carlos Trujillo N. (Hospital Félix Bulnes)
Carolina San Martín J. (Hospital Gustavo Fricke)
Consuelo Sobarzo U. (Hospital El Carmen de Maipú.)
Daniela Burky A. (Hospital Dr. Luis Tisné Brousse)
Danisa González V. (Hospital Regional de Iquique Dr. Ernesto Torres Galdames)
Diane Gutiérrez C. (Hospital Clínico Universidad de Chile)
Dr. Ernesto Torres Galdames)
Francisca González T. (Hospital El Pino)
Héctor Eliash D. (Hospital El Pino)
Horacio Figueroa D. (Clínica Universidad de los Andes)
Iván Rojas T. (Clínica Santa María.)
Jean Pierre Frez B.(Hospital de Puerto Montt, Dr. Eduardo Schütz Schroeder)
Jorge Carrillo O. (Hospital Base San José de Osorno)
José Andrés Poblete L. (Pontificia Universidad Católica de Chile)
José Martínez M. (Hospital de Linares Carlos Ibáñez del Campo)
Juan Muñoz R. (Hospital Regional de Temuco)
Julio Astudillo D. (Clínica Alemana de Santiago)
Karen Rehren L. (Hospital Regional de Temuco)
Karla Silva (Hospital Dr. Sótero del Río)
Margot Acuña S.(Hospital Regional de Temuco)
María José Aguilera C.(Hospital Félix Bulnes)
Marta Sánchez M. (Clínica Alemana de Santiago)
Martín Del Río D. (Hospital Regional de Talca)
Mónica Acevedo D. (Hospital Dr. Luis Tisné Brousse)
Rocío Naveas P. (Pontificia Universidad Católica de Chile)
Rodrigo Latorre R. (Hospital Padre Hurtado)
Trinidad Astete W. (Hospital de Puerto Aysén)
Víctor Córdova P. (Hospital Dr. Sótero del Río)



