2013
1
Autores:
Instituciones:
Juan Carlos Bustos V.1, Vivian González C.1, Francisco Olguín C.1, René Bustamante T.2, Américo Hernández L.3, Leopoldo Razeto W.4, Alejandro Paredes W.4
1.Unidad de Perinatología, Servicio de Obstetricia y Ginecología; , 2.Servicio de Anestesia; , 3.Servicio de Pediatría;, 4.Servicio de Otorrinolaringología. Universidad de Chile. Hospital San Juan de Dios..
Tipo de documento:
Casos ClínicosE X I T (EX-UTERO INTRAPARTUM THERAPY) EN LINFANGIOMA CERVICAL FETAL
Contenido del documento:
RESUMEN
Se presenta un caso clínico de una embarazada primigesta de 17 años, con un feto con gran masa cervical a las 20 semanas, se diagnostica como linfangioma cervical. La evaluación prenatal concluye que existe gran riesgo de asfixia perinatal por obstrucción de la vía aérea superior, se resuelve el parto mediante procedimiento EXIT (ex-utero intrapartum therapy) a las 37 semanas. Se logra realizar intubación con laringoscopia directa, con un tiempo de by-pass uteroplacentario de 7 minutos. Se obtiene un recién nacido de 3300 g, al segundo día se opera del tumor con buenos resultados. Se revisa el protocolo del procedimiento EXIT en sus aspectos anestésicos, obstétricos, quirúrgicos y neonatológicos. Se concluye que el EXIT debe ser planteado en todo caso en que se sospeche obstrucción de la vía aérea superior y puede ser realizado en hospitales que cuenten con equipamiento habitual y un equipo médico multidisciplinario.
PALABRAS CLAVE: Procedimiento EXIT, linfangioma cervical, cirugía fetal, diagnóstico prenatal
SUMMARY
We report a case of primigravida patient, 17 years old, with a fetus showing a large cervical mass at 20 weeks of gestation and was diagnosed as a cervical lymphangioma. The prenatal evaluation concludes that there exists a great risk of perinatal asphyxia due to obstruction of the upper airway and therefore it is decided to perform a cesarean section at 37 weeks of gestation, using an EXIT procedure (ex-utero intrapartum therapy). We perform intubation with a semi- rigid tube having a by-pass time utero-placental of 7 minutes, obtaining a newborn of 3300 g at birth. The newborn is operated two days after birth removing the cervical tumor with good results. We review the protocol of the EXIT procedure concerning aspects related to anesthesia, obstetrics, surgery and neonatal care. We conclude that EXIT should be considered in all cases in which obstruction of the upper airway is suspected, and can be performed in hospitals that have basic surgical facilities and a multidisciplinary team.
KEY WORDS: EXIT procedure, cervical lymphangioma, fetal surgery, prenatal diagnosis
INTRODUCCIÓN
El linfangioma cervical es una rara patología prenatal que puede comprometer gravemente al feto en el momento del parto, es la patología más frecuente entre las que producen compromiso congénito de la vía aérea alta. Al momento del nacimiento el recién nacido no puede iniciar su respiración por obstrucción de la vía aérea y se produce asfixia posparto, esto obliga al obstetra y neonatólogo a reanimación y maniobras quirúrgicas de emergencia como intubación endotraqueal o traqueotomía, con alto riesgo de hipoxia, daño cerebral o muerte neonatal.
En 1997 se creó el procedimiento EXIT (ex-utero intrapartum therapy), inicialmente para permitir el nacimiento de los fetos en que se realizó cirugía con balón intratraqueal para la hernia diafragmática, pero luego el EXIT se utilizó con ventaja para los casos de obstrucción congénita de la vía aérea (1,2). El procedimiento EXIT, en nuestro conocimiento, se ha realizado en nuestro país sólo en tres ocasiones y sólo en una ocasión en un hospital público, por lo cual hemos decidido reportar este caso, además de comunicar algunos aportes técnicos (3,4).
Caso clínico
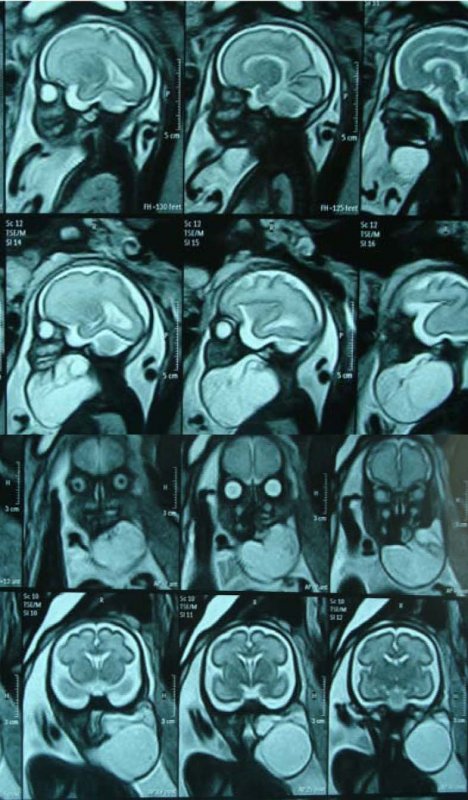
Primigesta de 17 años, sin antecedentes mórbidos, ni familiares de importancia. En la ecografía de las 20 semanas se detecta en su Consultorio una lesión quística cervical de 39 x 29 mm (Figura 1a). Con diagnóstico de probable linfangioma cervical, es derivada a la Unidad de Medicina Perinatal del Hospital San Juan de Dios donde se confirma el diagnóstico. Se indica seguimiento con ecografía, ecocardiografía y resonancia nuclear; en la ecografía de las 34 semanas la lesión se describe como multiquística y mide 71 x 45 mm, que compromete la parte anterior del cuello fetal y algo hacia izquierda, provocando hiperextensión del cuello, el volumen de líquido amniótico fue considerado normal. El resto de la exploración fetal, el doppler y la ecocardiografia resultaron normales. Se inicia maduración pulmonar con corticoides a las 32 semanas; a las 35 semanas la lesión había crecido a 80 x 47 mm (Figura 1b). La resonancia nuclear de las 33 semanas se informa como linfangioma y probable compromiso de vía aérea (Figura 2). Es evaluado el caso por el Comité de Perinatología y Comité de Ética del Hospital, deciden que considerando que la lesión era de gran volumen, con grandes probabilidades de compromiso de la vía aérea superior del feto, y por lo tanto con riesgo de asfixia y muerte neonatal, se decide realizar procedimiento EXIT. Se estudió con equipo multidisciplinario que incluyó: Neonatología, Anestesiología, Cirugía Infantil, Otorrinolaringología, Radiología, Medicina Perinatal, Unidad de Pabellones, Unidad de Medicina Transfusional y se planifica EXIT a las 37 semanas.
El 9 de septiembre de 2010, con 37 semanas, previo consentimiento informado de la paciente y sus padres, se realiza el procedimiento que describimos:
1. Cirugía: en pabellón a primera hora de la mañana con temperatura ambiente de 26 grados, líneas venosa y arterial a la paciente; unidades de sangre y glóbulos rojos para madre y feto, cama disponible en UTI para madre y niño.
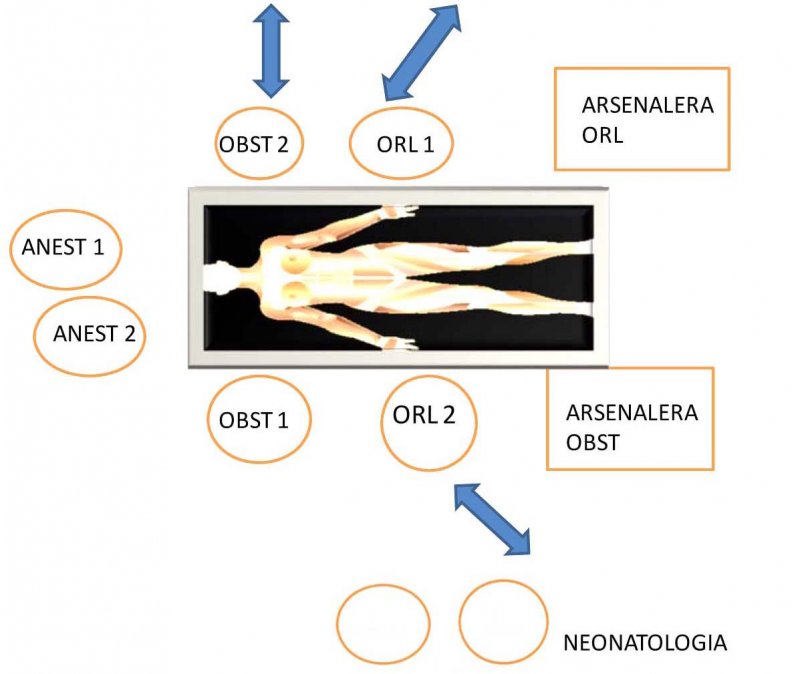
2. Disposición quirúrgica (set-up): 2 anestesistas, 2 ginecólogos, 2 otorrinolaringólogos, 2 instrumentistas. Fuera del campo quirúrgico: 2 neonatólogos, 3 matronas y personal paramédico y de pabellones (Figura 3).
3. Inducción de anestesia general: para mantener un estado de hipotonía uterina controlada se utiliza un agente inhalatorio potente en alta concentración (Sevofluorano al 2%), asociado a infusión continua de nitroglicerina EV como tocolítico. Se mantiene la presión arterial sistólica entre 120 y 140 mm Hg y presión arterial media entre 75 y 100 mm Hg; con el objeto de mantener la presión arterial y el flujo uteroplacentario se usó fenilefrina (36 ug/mL) en infusión titulada entre 0,1 y 1 ug/kg/min.
4. Primer tiempo obstétrico: se realiza laparotomía de Pfannenstiel, histerotomía segmentaria arciforme, extracción del feto hasta los hombros, al examen fetal se encuentra una masa de consistencia quística que compromete región anterior de cuello y región mandibular, se pinzan ambos bordes de la histerotomía con pinzas Bosseman. La anestesia fetal se refuerza con el fin de evitar movimientos y otorgar analgesia, se administra una mezcla de Vecuronio 0,7 mg (0,2 mg/kg), Fentanilo 20 ug (5,0 ug/kg) y Atropina 35 ug (10 ug/kg) con un volumen total de 0,89 ml en jeringa de tuberculina de 1 ml IM en el hombro del feto. Se monitoriza con doppler obstétrico portátil cubierto con manga estéril en tórax fetal, se retira el obstetra ayudante.
5. Segundo tiempo otorrinolaringológico: entra al campo el equipo de otorrinolaringología (ORL), con material quirúrgico preparado para broncoscopia o traqueostomía, se logra visualizar laringe y se realiza la intubación con laringoscopio, al segundo intento se logra intubación orotraqueal con laringoscopia directa, accediendo a la tráquea, se comprueba la intubación correcta con capnografo, luego de asegurada la ventilación del feto se retira el equipo ORL.
6. Tercer tiempo obstétrico: el tiempo total del by-pass útero placentario fue de 7 minutos, el monitoreo fetal permanece normal, se retiran las pinzas Bosseman, se asiste el alumbramiento al tiempo que se disminuyen los anestésicos generales y se inicia goteo oxitócico. La cesárea culmina sin incidentes. El monitoreo materno se mantuvo en niveles normales y el sangrado estimado fue normal para una cesárea.
7. Postoperatorio: la madre evoluciona sin problemas. Peso del recién nacido de 3300 g y Apgar 4-4, es reanimado por el equipo neonatológico (Figura 4). Ingresa a UCI neonatal en ventilación mecánica, es evaluado con ecografía y TAC, y es intervenido al segundo día de vida extrayéndose la masa cervical. La anatomía patológica demostró un linfangioma cervical, en la cirugía se produce lesión del nervio hipogloso mayor izquierdo, que condiciona dificultad en la deglución hasta los 6 meses de edad. El recién nacido es dado de alta con su madre a los 35 días. Actualmente, 2 años de edad, con desarrollo físico y mental normal, está en espera de cirugía plástica.
DISCUSIÓN
Los tumores o masas cervicales fetales son una patología rara pero que puede causar obstrucción de la vía aérea – aún con masas no muy grandes – con consecuencias muy graves y trágicas para un recién nacido, que generalmente no tiene otras patologías, por lo cual, en la mayoría de estos casos debe plantearse el parto por EXIT. En la evaluación prenatal se debe procurar un diagnóstico precoz y luego delimitar con la máxima seguridad posible la extensión de la masa, el probable compromiso de la vía aérea y la ausencia de otras malformaciones o aneuploidias. Se utilizan ecografía seriada de alta resolución en 2D y 3D, resonancia magnética fetal, ecocardiografía fetal y eventualmente cariograma (1,2,5).
El procedimiento EXIT se basa en la mantención de la circulación materno fetal (by-pass utero placentario) durante el parto por cesárea que sostiene la oxigenación fetal a través del cordón umbilical y la placenta, mientras se establece una vía aérea segura. Se utiliza en fetos con alto riesgo de presentar una vía aérea no permeable.
El procedimiento EXIT lleva en uso más de 17 años, sus indicaciones están en constante expansión (Tabla I) (2) y permite realizar diversas cirugías para desobstruir la vía aérea o conectar al niño a ECMO, pero la indicación más frecuente sigue siendo el feto en que se sospeche un compromiso de las vías respiratorias altas. En estos casos existen protocolos de manejo y requiere de tecnologías y equipos médicos disponibles en la mayoría de los hospitales de referencia, siendo la probable excepción el uso de ECMO para los casos de hernia diafragmática severa o cardiopatía severa (6).
Para comprender el EXIT se debe recordar la fisiología del parto por cesárea en madre y feto. En el útero, la histerotomía provoca un sangrado que se controla con la contracción uterina y la histerorrafia. En la placenta, las contracciones uterinas y la disminución de volumen intrauterino provocan el desprendimiento y la expulsión de ésta. En el sistema cardiopulmonar del feto los estímulos físicos y la hipoxia inducen la primera respiración y la transición a la circulación adulta. En el procedimiento EXIT para mantener la circulación fetal se deben suspender todos estos cambios : a) inhibir las contracciones uterinas; b) mantener el volumen intrauterino; c) inhibir el inicio de la respiración del recién nacido; d) inhibir el desprendimiento de la placenta; e) reducir el sangrado de la histerotomía. Para conseguir estos objetivos contrapuestos se utilizan las siguientes estrategias con diversas drogas y maniobras (7):
1. Inhibición de la respiración fetal. La anestesia general materna profunda inhibe la respiración del feto a nivel central. La anestesia general fetal por vía transplacentaria materna se refuerza al extraer los hombros del feto. Por vía IM se administra vecuronio, fentanilo y atropina, con el objetivo de producir parálisis, analgesia e inhibición de las respuestas vagales (8,9). Disminuir estímulos térmicos manteniendo la temperatura de pabellón en 28 grados centígrados.
2. Inhibición de las contracciones uterinas. Mantención de volumen intraútero se logra solo al extraer la cabeza y torso superior del feto, manteniendo el resto del cuerpo in útero. La anestesia general actúa como inhibidor uterino. Tocolisis con infusión de nitroglicerina.
3. Inhibición de la metrorragia. Para el control del sangrado de la histerotomía se ha descrito el uso de grapadoras quirúrgicas, esta estrategia ha sido engorrosa y no exenta de riesgo, por lo cual nuestro equipo lo reemplazó por una técnica simple como es el pinzamiento de ambos bordes de la histerotomía con pinzas Bosseman (10). Oxitócicos y suspensión rápida de la anestesia general luego de terminado el EXIT y después de ligar el cordón.
4. Monitorización materna: Con oximetría, capnografía y línea arterial.
5. Monitorización fetal: Ha sido otro punto de dificultades operativas, en los reportes se ha utilizado oximetría, ecografía intraoperatoria con resultados insatisfactorios, optamos por una monitorización directa del corazón fetal con un equipo de Doppler obstétrico portátil.
6. Equipo multidisciplinario: Debe incluir a lo menos anestesista con gran experiencia en anestesia obstétrica, anestesista pediátrico, neonatólogo, obstetra con experiencia en medicina materno fetal, cirujano pediátrico y/o otorrinolaringólogo con experiencia en recién nacidos, 2 arsenaleras o instrumentistas, apoyo de enfermería, personal de pabellón. Disponer de cupo en UCI para la madre y el recién nacido.
Estas estrategias implican importantes desafíos para el equipo. Para el anestesista los objetivos son lograr hipotonía uterina para mantener la circulación uteroplacentaria con el uso de anestesia general profunda; mantener la presión sanguínea materna normal de la que depende el flujo sanguíneo uteroplacentario; lograr un nivel quirúrgico de anestesia fetal sin depresión cardiaca fetal. El obstetra debe mantener el sangrado del útero al mínimo y vigilar el bienestar del feto/recién nacido. El equipo de ORL debe lograr una vía aérea por intubación o traqueostomía o una cirugía mayor en un tiempo limitado y con dificultades de campo operatorio. El neonatólogo debe enfrentar la reanimación de un recién nacido luego de anestesia general y una cirugía (7).
Una vez definida la necesidad de EXIT debe haber participación precoz y continua de un equipo multidisciplinario de médicos de diversas especialidades y de personal de pabellones, con especial atención al set-up y la sincronización de los equipos en el intraoperatorio. Las complicaciones del EXIT son la metrorragia, el desprendimiento de placenta, el choque hipovolémico, la histerectomía obstétrica y, cuando se utiliza un abordaje corporal o posterior, rotura del útero en embarazos posteriores. Las consecuencias fetales también son graves, como el sufrimiento fetal agudo, hipoxia, depresión cardiaca, daño cerebral y muerte neonatal.
En nuestro caso el feto tenía una lesión tumoral cervical de gran volumen y de rápido crecimiento en las semanas finales, con un evidente riesgo de compromiso de la vía aérea superior del feto y de daño perinatal, por lo cual el equipo perinatal decidió el procedimiento, con anuencia del Comité de Ética. Durante la planificación del procedimiento decidimos utilizar algunas soluciones originales para dos problemas que se han reportado en otros estudios: controlar el sangrado de la histerotomía con el uso de de pinzas Bosseman y la monitorización fetal con doppler obstétrico cardiaco, las soluciones demostraron ser simples y eficaces.
CONCLUSIONES
El procedimiento EXIT actualmente no es una “cesárea experimental”, es un procedimiento normado, pero que requiere de conocimientos avanzados de fisiopatología de madre y feto. Es fundamental el manejo multidisciplinario. Es una técnica que da tiempo para diversos procedimientos, de bajo costo y que puede ser realizado en cualquier hospital que cuente con todos los especialistas. Convierte una emergencia obstétrica y neonatal en una situación controlada, salvando recién nacidos que de otra manera sufrirían muerte o daño severo (1,6).
BIBLIOGRAFÍA
1. Liechty KW. Ex-utero intrapartum therapy. Semin Fetal Neonatal Med 2010;15:34-9.
2. Morris LM, Lim FY, Crombleholme TM. Ex utero intrapartum treatment procedure: a peripartum management strategy in particularly challenging cases. J Pediatr 2009;154:126-31.
3. Fernández R, González R, Valdés R. EXIT (Extrauterine Intrapartum Treatment), primer caso en hospital público chileno. Rev Otorrinolaringol Cir Cabeza Cuello 2009;69:45-50.
4. Escobar I, Poblete A, Becker J, Zavala A, Kattan J, Urzúa S, Carvajal J. Epignathus: reporte de un caso y revisión de la literatura. Rev Chil Obstet Ginecol 2005;70:173-9 .
5. The EXIT Procedure: Principles, Pitfalls and Progress. Fetal Care Center of Cincinnati. Hallao en: http://www.cincinnatichildrens.org.
6. Stefini S, Bazzana T, Smussi C, Piccioni M, et al. EXIT (Ex utero Intrapartum Treatment) in lymphatic malformations of the head and neck: discussion of three cases and proposal of an EXIT-TTP (Team Time Procedure) list. Int J Pediatr Otorhinolaryngol 2012;76:20-7.
7. Myers LB. Anesthesia for the EXIT procedure. Chapter 11. In: Anesthesia for fetal intervention and surgery. Myers LB, Bulich LA. 123-38. Editorial BC Decker Inc. Hamilton Ontario. 2005.
8. Okutomi T, Saito M, Kuczkowski KM. The use of potent inhalational agents for the ex- utero intrapartum treatment (exit) procedures: what concentrations? Acta Anaesthesiol Belg 2007;58:97-9.
9. Chang LC, Kuczkowski KM. The ex utero intrapartum treatment procedure: anesthetic considerations.Arch Gynecol Obstet 2008;277:83-5.
10. Butwick A, Aleshi P, Yamout I. Obstetric hemorrhage during an EXIT procedure for severe fetal airway obstruction. Can J Anaesth 2009;56:437-42.